
Vol. 42, n.º 1, 2009
REVISTA
ESPAÑOLA DE
Vol. 42, n.º 1, 2009 |
ACTUALIZACIONES
José Palacios1*, Xavier Andreu2. María José Calasanz3, Ángel Concha4, José María Corominas5, Tomás García-Caballero6, José Antonio López7, Fernando López-Ríos8, Santiago Ramón y Cajal9, Francisco J. Vera-Sempere10, Ramón Colomer11, Miguel Martín12, Emilio Alba13, Antonio González11, Antonio Llombart14, Ana Lluch15, Joan Albanell16*
1
Servicio de Anatomía Patológica. Hospitales Universitarios Virgen del Rocío. Avda. Manuel Siurot, s/n. 41013. Sevilla.
RESUMEN
La identificación de los carcinomas de mama con amplificación/sobreexpresión de HER2 es crítica en la práctica clínica diaria ya que estas neoplasias requieren un tratamiento específico que incluye el uso de terapias dirigidas. Tanto las técnicas de hibridación in situ como las técnicas inmunohistoquímicas son métodos apropiados para la identificación de cánceres de mama HER2 positivos. Sin embargo, numerosos estudios, incluidos los desarrollados por la Asociación para la Garantía de Calidad en Patología de la SEAP (AGCP) y la experiencia de centros de referencia nacionales en la determinación de HER2 han puesto de manifiesto importantes problemas de reproducibilidad entre laboratorios. Por estos motivos, patólogos expertos en la determinación de HER2 de estos centros de referencia, así como oncólogos médicos con una contrastada actividad en cáncer de mama, en representación de las sociedades respectivas (SEAP y SEOM), han trabajado para debatir y consensuar las recomendaciones nacionales de determinación de HER2. Estas recomendaciones se basan no sólo en la experiencia de los participantes en el consenso, sino también en la experiencia internacional publicada en recientes guías de distintos países, tales como Estados Unidos, Reino Unido y Canadá.
En este consenso, se recomiendan los requisitos mínimos que un laboratorio de Anatomía Patológica debe cumplir para garantizar la adecuada determinación de HER2 en la práctica diaria. Aquellos laboratorios que carezcan de los estándares mínimos expuestos en esta guía deberían trabajar en alcanzarlos y durante este proceso remitir a laboratorios de referencia las muestras en las que la determinación de HER2 tenga implicaciones clínicas para las pacientes.
Palabras clave: Cáncer de mama, HER2, inmunohistoquímica, hibridación in situ, estandarización, control de calidad.
SUMMARY
Breast cancers with HER2 alterations are critical to identify because such tumors require unique treatment, including the use of targeted therapies. HER2 alterations at the DNA (amplification) and protein (overexpression) level usually occur in concert, and both in situ hybridization and immunohistochemistry can be accurate methods to assess these alterations. However, recent studies including those conducted by the Association for Quality Assessment of the Spanish Society of Pathology and the experience of several national reference centres for HER2 testing have suggested that serious reproducibility issues exist with both techniques. To address this, a joint committee of both the Spanish Society of Pathology and the Spanish Society of Medical Oncology has met to review guidelines for HER2 testing. Consensus recommendation are based not only on panellist’s experience but also in those consensus guidelines previously reported in several countries, such as United Stated, United Kingdom and Canada.
These guidelines include minimal requirements that Pathology Department must meet in order to guarantee appropriate HER2 testing in breast cancer. Pathology laboratories that do not meet these standards must put effort to reach them and, in the meantime, send clinical cases to reference centres.
Keywords: Breast cancer, HER2 testing, immunohistochemistry, in situ hybridization, standardization, quality assessment.
INTRODUCCIÓN
Importancia clínica de la determinación de HER2 en cáncer de mama
El gen del receptor del factor de crecimiento epidérmico humano 2 HER2/neu (c-erbB-2) se localiza en el brazo largo del cromosoma 17 y codifica la proteína HER2, un receptor transmembrana con actividad tirosina cinasa (1). HER2 pertenece a la familia del receptor del factor de crecimiento epidérmico (EGFR), llamada también familia HER. Esta familia está compuesta por cuatro miembros (HER1 a HER4), y juega, en condiciones fisiológicas, un papel en la comunicación intercelular, y entre célula y estroma (2,3).
Sin embargo, los receptores HER presentan una actividad de señalización anómala en un amplio rango de tumores. Dentro de esta familia, la hiperactividad de HER2 es particularmente oncogénica (4). Las evidencias que llevaron a considerar HER2 como una diana terapéutica son los siguientes: la transfección del gen HER2 induce el fenotipo maligno; HER2 está sobreexpresado en un 17-20% de cánceres de mama humanos; la causa principal de la sobreexpresión de HER2 es la amplificación del gen; la sobreexpresión de HER2 o la amplificación del gen comporta un mal pronóstico en pacientes con cáncer de mama (5); y, por último, a finales de los años 90 se demostró que anticuerpos monoclonales dirigidos frente a HER2 eran capaces de ejercer un efecto antitumoral. Uno de estos anticuerpos, el anticuerpo murino 4D5, era particularmente activo en líneas celulares o tumores con sobreexpresión de HER2. La humanización de 4D5 resultó en el anticuerpo anti-HER2 trastuzumab (Herceptin, Roche, Bassel) (6).
Desde hace varios años, la determinación de HER2 en cáncer de mama invasivo se considera rutinaria pero, en cambio, el mejor método para determinar el estado de HER2 y los algoritmos diagnósticos son objeto de controversia. Esto resulta llamativo dado que la determinación de HER2 influye en la toma de decisiones clínicas a nivel pronóstico y a nivel de predicción de respuesta. A nivel pronóstico, el estado de HER2, junto con otros factores, puede afectar a la decisión de administrar, o no, terapia adyuvante en mujeres con cáncer de mama operable. Además, la información sobre el estado de HER2 es crucial para decidir el uso de terapia anti-HER2. Numerosos estudios han establecido que el anticuerpo monoclonal anti-HER2 trastuzumab tiene una gran eficacia en el tratamiento de todos los estadíos de cáncer de mama (7,8). En pacientes con cáncer de mama metastático HER2 positivo, trastuzumab administrado con quimioterapia aumenta la tasa de respuestas, el intervalo libre de progresión, y la supervivencia, y es activo también en monoterapia. En los estudios «pivotales» se incluyeron pacientes con tumores HER2 con niveles de expresión de la proteína HER2 de 2+ y 3+ (9,10). En análisis retrospectivos, se sugirió que sólo las pacientes con tumores con sobreexpresión 3+ y/o amplificación del gen por FISH (Fluorescent in situ hibridization) se beneficiaron de trastuzumab (11).
De manera muy remarcable, el uso de trastuzumab adyuvante (post-operatorio) en pacientes con cáncer de mama precoz HER2 positivo reduce a la mitad el riesgo de recaídas y reduce en un tercio el riesgo de mortalidad. Estos resultados están avalados por cinco estudios fase III multicéntricos con un reclutamiento de más de 13.000 mujeres (12-16). Todos los ensayos de trastuzumab adyuvante incluyeron pacientes con cáncer de mama invasivo, HER2 positivo por inmunohistoquímica (IHQ) (3+), o por FISH. En uno de los ensayos la detección se hizo por CISH (Chromogenic in situ hibridization). Colectivamente, hubo diferencias metodológicas en la determinación del estado de HER2 entre los cinco estudios, lo que subraya de nuevo la necesidad de avanzar hacia una estandarización de la técnica y de su interpretación (7,8). Además de su eficacia en cáncer de mama metastático y en terapia adyuvante, la adición de trastuzumab a la quimioterapia llega a triplicar la tasa de remisiones completas patológicas cuando se administra de manera neoadyuvante (preoperatoria) en tumores HER2 positivos (17). Además de trastuzumab, recientemente se ha reportado que un inhibidor dual de la actividad tirosina cinasa HER1/HER2, llamado lapatinib (Tykerb, GSK), mejora la evolución clínica de pacientes con cáncer de mama avanzado HER2 positivo cuando se combina con capecitabina, cuando la enfermedad progresa tras el tratamiento con quimioterapia o incluso con trastuzumab (18). Se ha reportado también recientemente que el uso de trastuzumab más capecitabina es también más eficaz que capecitabina sola tras progresión a quimioterapia y al propio trastuzumab (19).
La terapia anti-HER2 comporta también diversos efectos secundarios adversos. Aunque la tolerancia es en general buena, hay riesgos clínicamente relevantes de toxicidad cardíaca. En estudios de tratamiento adyuvante con trastuzumab, entre un 5% y un 15% de pacientes desarrollan disfunción cardíaca tras un seguimiento mediano de tres años o menos, y en un 1% a 4% desarrollan clínica cardíaca significativa (20,21). Además, el tratamiento es generalmente de varios meses, y en el caso de la terapia adyuvante la duración recomendada es de 12 meses.
Estado actual de la determinación de HER2 en España: La experiencia del Programa de Garantía de Calidad de la SEAP
La Asociación para la Garantía de Calidad en Patología de la SEAP (AGCP) se constituyó el mes de Enero del 2004 con la finalidad de fomentar y promover el control de calidad asistencial e investigadora en los laboratorios de Anatomía Patológica. Durante el año 2004, se inicio el Programa de Garantía de Calidad en Inmunohistoquímica, con los módulos de Patología Quirúrgica y de HER2. En el año 2005, se pusieron en funcionamiento los módulos de Patología Mamaria y el de Tejido Linfoide.
Los laboratorios participantes reciben preparaciones en blanco del Programa para realizar la técnica inmunohistoquímica solicitada, devolviendo dichas preparaciones junto con preparaciones control. Todas ellas son evaluadas por un comité constituido por cuatro evaluadores. El Programa garantiza la participación anónima y la emisión confidencial de los resultados.
El análisis de los datos obtenidos a partir del módulo de HER2 del Programa de Garantía de Calidad de la SEAP, iniciado en octubre del año 2004 y hasta el mes de mayo de 2008, con un total de 8 rondas, muestra una participación de 125 centros, aunque tan sólo 8 centros han participado en todas las rondas (6,4%). De los datos de participación, llama la atención que 64 centros (62,4%) sólo lo han hecho entre 1 y 4 rondas.
Las distintas rondas de evaluación se han efectuado sobre muestras de tejido con distintos niveles de expresión de la proteína HER2, fijados durante 24 h en formol al 10% tamponado a pH 7,0 e incluidos posteriormente en parafina. Los criterios de evaluación en todas las rondas han sido los mismos: los resultados óptimos se asignaron a aquellos casos en que todas las muestras del estudio presentaban unos resultados correctos y sin artefactos en el tejido, lo que permitía una interpretación adecuada. Los resultados aceptables eran aquellos que permitían la interpretación pero que en algunas secciones la intensidad se hallaba disminuida o aumentada, lo que en ciertos casos podrían llevar a una interpretación deficiente. Los casos con resultados inadecuados eran aquellos en que globalmente los resultados obtenidos eran incorrectos, por negatividad de la expresión en los casos 3+ y 2+, posiblemente por causa de una recuperación antigénica insuficiente o por una técnica poco sensible, o por una marcada sobreexpresión de los casos negativos (0 y 1+), asociados frecuentemente a expresión intensa y extensa de los ductos normales y en ocasiones a tinción inespecífica de las células del estroma, lo que conducía a interpretaciones incorrectas.
El análisis de los resultados de los 8 centros que han participado en las 8 rondas, mostró que 4 de ellos (50%) obtuvieron resultados óptimos y aceptables sin resultados inadecuados, aunque tan solo uno de ellos obtuvo un resultado óptimo en todas las rondas; los 4 centros restantes presentaron en alguna/s rondas resultados inadecuados. De los centros que participaron entre 4 y 7 rondas (53 centros), ninguno de ellos obtuvo un resultado óptimo en todas las rondas en las que participaron y solo 13 centros (24,5%) presentaron resultados óptimos y aceptables sin resultados inadecuados. De los participantes entre 1 y 3 rondas (64 centros), 15 de ellos (23,4%) obtuvieron resultados óptimos en todas las rondas en que participaron y 39 (60,9%) obtuvieron resultados óptimos y aceptables sin evaluaciones de inaceptables.
Como resumen, según las rondas, el número de hospitales con puntuación óptima, varió entre el 25,8% y el 69,8%; los resultados aceptables entre el 13,7 y el 56,7% y los inadecuados entre el 11,1% y el 31,1% (fig. 1).
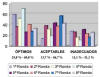
Fig. 1:
Resultados comparativos de las 8 rondas del módulo HER2 de inmunohistoquímica
del Programa de Garantía de Calidad de la SEAP.
La utilización de kits comerciales aprobados por la FDA (HercepTest y Pathway) se ha ido incrementando a lo largo de las distintas rondas, siendo el porcentaje de utilización de los mismos en la octava ronda del 64,9%.
En el módulo de FISH/CISH, el número total de centros que han participado es de 47, aunque solo uno de ellos ha participado en las 8 rondas (2,1%); entre 4 y 7 rondas han participado 12 centros (25,5%) y 34 centros entre 1 y 3 rondas (72,4%).
La evaluación se ha efectuado sobre una preparación problema que contenía varias secciones de tejido con distintos niveles de amplificación de HER2. Los tejidos habían estado fijados durante 24 h. en formol al 10% tamponado a pH 7,0 e incluidos posteriormente en parafina. Los criterios de evaluación en todas las rondas han sido constantes. Los resultados óptimos fueron aquellos en los que todas las muestras del estudio presentaban unos resultados correctos y sin artefactos en el tejido, lo que permitía una interpretación adecuada. Los considerados como aceptables fueron aquellos que permitían la interpretación pero que en algunas secciones la intensidad de las sondas estaba disminuida, lo que en ciertos casos podía llevar a una interpretación deficiente. Los casos considerados como inadecuados eran aquellos en los que globalmente los resultados obtenidos eran incorrectos, principalmente por digestión excesiva, por marcada hibridación inespecífica de fondo, lo que condicionaba interpretaciones incorrectas, y material inadecuado para la lectura.
Trece centros participaron entre 4 y 8 rondas de evaluación de FISH/CISH y 7 de ellos obtuvieron resultados óptimos o aceptables sin evaluaciones inadecuadas (53,8%). Entre 1 y 3 rondas participaron 34 centros y 29 obtuvieron evaluaciones óptimas y aceptables sin resultados inadecuados (85,2%). Del total de 47 centros, 15 de ellos (31,9%) han obtenido el resultado óptimo en todas las rondas en que han participado.
En resumen, según las rondas, los resultados con puntuación óptima variaron entre el 16,7% y el 85,7%; los resultados aceptables entre el 14,3 y el 66,6% y los de inadecuados entre el 11,1% y el 21% (fig. 2).
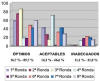
Fig. 2:
Resultados comparativos de las 8 rondas del módulo HER2 de de FISH/CISH del
Programa de Garantía de Calidad de la SEAP.
Estado actual de la determinación de HER2 en España: La experiencia los Centros de Referencia
En el periodo comprendido entre 2001 y 2008 se establecieron Centros de Referencia mediante la colaboración entre la SEAP y Roche Farma SA inicialmente para la realización de estudios de FISH en carcinomas de mama cuya valoración inmunohistoquímica fuese 2+, con el fin de seleccionar pacientes susceptibles de tratamiento con Trastuzumab.
Si bien el volumen de trabajo y la organización de cada Centro ha sido diferente, la metodología, los criterios de valoración y los resultados han sido similares en todos ellos.
En un principio, los casos estudiados mostraban una importante discordancia entre los resultados obtenidos por IHQ y los desprendidos en los estudios de FISH. Esto se debía a diferentes causas como eran la falta de normalización de procedimientos y técnicas, la variabilidad en la interpretación de las preparaciones, y muy especialmente, a la calidad no óptima del tejido debido a que las condiciones de fijación, procesamiento y conservación no habían sido las idóneas.
Esto se debía a que la muestra estaba sesgada pues se trataba de estudios retrospectivos, realizados sobre casos antiguos de pacientes con enfermedad metastásica y que habían respondido mal a terapias convencionales, por lo que la antigüedad de los bloques de parafina era importante. En esa primera fase el porcentaje de casos falsos positivos y negativos (tomando el FISH como referencia) era alto. El número de tumores que presentaban amplificación de HER2 alcanzaban prácticamente el 50% de los estudiados. El nivel de aneusomía 17 era también elevado debido igualmente al sesgo de selección de pacientes.
Posteriormente, al realizarse los estudios sobre casos actuales, lógicamente se ha ido resolviendo este problema, independientemente de que también se avanzó notablemente en la normalización de técnicas y se adquirió experiencia en la interpretación de la IHQ.
Precisamente, debido a estas discordancias observadas en un principio, los Centros de Referencia comenzaron a repetir los estudios de IHQ al tiempo que realizaban simultáneamente los de FISH. Esto permitió apreciar que en esta primera fase la concordancia entre los resultados de los estudios de IHQ no alcanzaba el 60%.
Progresivamente estas cifras han mejorado pero no superan el 80%. Este nivel de concordancia puede parecer bajo pero hay que tener en cuenta que los casos seleccionados para estudio FISH son complejos y presentan dificultades de interpretación o un nivel de expresión equívoco. De hecho, con el tiempo se han ido remitiendo para estudio de FISH no sólo los casos 2+, sino todos aquellos otros que presentaban problemas de valoración por distintos motivos.
Es relevante indicar que cuando se realiza el ensayo de IHQ en las muestras enviadas para estudio de FISH se aprecia una tendencia a obtener unos resultados con una valoración discretamente inferior en los Centros de Referencia, aunque se puedan dar todas las combinaciones posibles. Ello puede deberse en parte a que casos con un patrón de tinción 1+ intenso o «borderline» se han considerado directamente 2+ o 3+ dudosos para poder ser enviados a consulta.
En términos generales, el número de tumores estudiados en este periodo se acerca a los 12000 casos. Aunque la población muestral es heterogénea y sesgada, la mayoría de los casos corresponden a carcinomas infiltrantes primitivos de mama, generalmente de tipo ductal. No obstante se han incluido biopsias de recaídas, metástasis ganglionares, viscerales e incluso óseas. En ocasiones se han estudiado muestras distintas de la misma paciente, hecho que ha permitido observar que en algunos casos existen divergencias entre distintas áreas de un mismo tumor, o entre el primitivo y las recaídas/metástasis, siendo este fenómeno más frecuente (dentro de su rareza) en los estudios de IHQ que en los de FISH.
Aproximadamente la mitad de los casos remitidos a los Centros de Referencia se han considerado positivos (2+/3+) en los estudios de IHQ y cerca de un 25% han presentado amplificación de HER-2. Aunque se han observado casos negativos (0/1+) con amplificación, éstos son excepcionales.
Como conclusiones generales se pueden señalar:
La determinación de HER2 presenta notables dificultades de reproducibilidad.
Los estudios de IHQ han sido de elección para la rutina diaria, pero los de HIS se han recomendado para casos dudosos o cuando la calidad o peculiaridades de la muestra han impedido su correcta valoración.
La variabilidad inter- e intra-institucional apreciada se debe tanto a causas técnicas y de procesamiento como de interpretación, especialmente en IHQ pero también en FISH. Esto es más evidente en los casos de baja amplificación.
Suele existir una mayor correlación entre la IHQ y los resultados de FISH cuando existen patólogos especialmente dedicados o responsables del estudio de HER2 en un Centro.
Debido a las observaciones reseñadas, desde los Centros de Referencia se ha insistido en la importancia de la participación de los Servicios de Anatomía Patológica en programas de Garantía de Calidad como el que realiza la SEAP para mantener una monitorización del nivel diagnóstico y en la participación en programas de formación, ambas imprescindibles si se desarrollan programas de acreditación de Centros y profesionales.
Se debe realizar un seguimiento en cada Centro de los casos que se diagnostican para detectar incidencias o variaciones y emprender medidas correctoras oportunas.
Necesidad de una Guía de Consenso para la Determinación de HER2
Según las observaciones anteriores, la determinación fiable del estado de HER2 en pacientes con cáncer de mama es un requisito imprescindible para el uso correcto del tratamiento anti-HER2 y para la valoración del pronóstico. Por tanto, la determinación de HER2 debería tener una sensibilidad del 100% y una especificidad del 100%. Sin embargo, la determinación de HER2 tiene numerosas dificultades en la práctica clínica (7,8). Numerosos estudios, incluidos nuestros propios datos de la SEAP, evidencian que la realidad dista de este objetivo (22,23). Además, a medida que profundizamos en el conocimiento sobre el cáncer de mama HER2 positivo, aparecen nuevas cuestiones de relevancia clínica. Entre ellas, destacan las conversiones de tumores HER2 negativos en el diagnóstico inicial a HER2 positivos en la recaída, la interpretación de la polisomía del cromosoma 17, o cambios en HER2 inducidos por el tratamiento neoadyuvante, por citar algunos ejemplos particularmente relevantes (24). Por ello, distintos países han elaborado guías o recomendaciones para avanzar hacia el objetivo de la valoración fiable de HER2.
Hay fundamentalmente tres factores que nos impulsan a realizar esta guía de consenso nacional entre la Sociedad Española de Anatomía Patológica (SEAP) y la Sociedad Española de Oncología Médica (SEOM). En primer lugar, la SEAP ha trabajado activamente en la formación de patólogos para la determinación de HER2 y se han llevado a cabo estudios de concordancia de distintos laboratorios de patología participantes (voluntarios) frente a laboratorios de referencia nacionales. Tras diversas rondas de estos estudios, se constata que las tasas de concordancia están en muchos casos alejadas de lo que es deseable. Por lo tanto, hay que buscar nuevas estrategias para que la determinación de HER2 en nuestro país sea lo más equitativa posible, es decir, evitar la heterogeneidad en la calidad de las determinaciones existentes hoy en día. En segundo lugar, los resultados de las terapias anti-HER2 en cáncer de mama en general, y, sobre todo, el uso generalizado en nuestro país de trastuzumab adyuvante en cáncer de mama HER2 positivo, comportan una necesidad aún mayor si cabe de regular la determinación de HER2. En tercer lugar, es necesario poner en contexto las guías internacionales y nuevos modelos de evaluación de HER2 (7,8,25,26, 27).
Por estos motivos, patólogos expertos en la determinación de HER2 de los centros de referencia, así como oncólogos médicos con una contrastada actividad en cáncer de mama, en representación de las sociedades respectivas (SEAP y SEOM), han trabajado para debatir y consensuar las recomendaciones nacionales de determinación de HER2. Estas recomendaciones se basan no sólo en la experiencia de los participantes en el consenso, sino también en la experiencia internacional publicada en recientes guías de distintos países, tales como Estados Unidos (7,8), Reino Unido (26, 27) y Canadá (25).
El resultado es esta guía hecha para que sirva de base a patólogos y clínicos de nuestro país para la práctica diaria. El objetivo es bidireccional. En primer lugar, que sirva de formación continuada y estimulo a los patólogos para que sigan las recomendaciones que aquí se establecen, y a que se desarrollen modelos de validación interna y acreditación externa por parte de la SEAP. Aquellos laboratorios que carezcan de los estándares mínimos expuestos en esta guía deberían trabajar en adoptar estos estándares y durante el proceso remitir a laboratorios de referencia las muestras en las que la determinación de HER2 tenga implicaciones clínicas para las pacientes. En segundo lugar, fomentar el conocimiento de las dificultades de la determinación e interpretación de HER2 por parte del oncólogo médico. De ello, puede derivar un trabajo conjunto superior si cabe al actual en el análisis de resultados, y también ha de derivar en que el oncólogo conozca si los resultados de HER2 que llegan a su consulta se han realizado de acuerdo con los estándares mínimos aceptables propuestos en esta guía.
CONDICIONES RECOMENDADAS PARA LA DETERMINACIÓN DE HER2
Momento de la determinación
La práctica clínica actual requiere la determinación de HER2 en todas las pacientes con cáncer de mama infiltrante, tanto por su valor pronóstico como predictivo. Por tanto, debe realizarse siempre antes de realizar la indicación del tratamiento, tanto en cáncer de mama precoz, como en situaciones de cáncer de mama avanzado o metastático. En cáncer de mama en estadios precoces, la determinación de HER2 sobre el tumor primario es la norma y se ha publicado un grado de concordancia entre estado de HER2 de tumor primario y metástasis pareadas de al menos 90% (28). Se han documentado conversiones de enfermedad primaria HER2 negativa a enfermedad HER2 positiva en el momento de la recaída, particularmente en pacientes tratadas con terapia hormonal. Dado que en estos casos de conversión a enfermedad HER2 positiva debe considerarse el tratamiento anti-HER2, las pacientes que presentan recidivas locales o metastásicas de las que se dispone de material de biopsia o quirúrgico, deben ser reevaluadas para el estado de HER2. Cada vez más, parece más importante la realización de biopsias de enfermedad metastásica con el fin de conocer el estado de biomarcadores de predicción de respuesta (HER2, receptores hormonales) en el momento de la decisión terapéutica (29,30).
Por otro lado, en pacientes con cáncer de mama HER2+ tratadas con trastuzumab, se han observado casos de negativización de HER2 (29). El significado de esta conversión aún no se conoce. Por el momento, dado que no puede excluirse que puede haber enfermedad micrometastásica que difiera en el estado de HER2 (es decir, que sea HER2 positiva), no parece recomendable tomar decisiones de terapia anti-HER2 en base a esta determinación. Esperamos que en un futuro conozcamos el estado de HER2 de las recaídas de estas pacientes, para constatar si los cambios que ocurren durante la terapia neoadyuvante se correlacionan con el fenotipo de las recaídas.

Tipo de muestras
Tanto las muestras tomadas por biopsia con aguja gruesa (BAG), biopsia asistida por vacío (BAV), como las procedentes de resección quirúrgica son adecuadas para la determinación de HER2 mediante IHQ y/o hibridación in situ (HIS) siempre que incluyan componente infiltrante de la neoplasia en cantidad adecuada para su evaluación y, preferiblemente, alejado del componente in situ.
En casos de muestras procedentes de resección quirúrgica (mastectomía, tumorectomía, etc.) se debe hacer siempre un adecuado estudio macroscópico reseñando el tamaño, márgenes y orientación del tumor. El espesor de las secciones del tejido no debe superar los 5 mm, para facilitar la fijación.
Las muestras tomadas mediante biopsia pueden presentar, dependiendo de la técnica, diversos artefactos por aplastamiento, retracción o cauterización. En las piezas quirúrgicas los mayores problemas están relacionados con una fijación inadecuada.
Se recomienda el uso de técnicas de HIS en muestras subóptimas por alguno de estos motivos.
Las muestras citológicas sólo se recomiendan para estudios de hibridación in situ y siempre que no se disponga de tejido.
Fijación
Es recomendable hacer constar el tiempo transcurrido desde la toma del tejido hasta el comienzo de la fijación, el tiempo de duración de la fijación y el tipo de fijador empleado (7,8) (tabla 2).

La fijación se realizará lo antes posible y siempre en la primera hora después de la obtención de la muestra.
El fijador idóneo es el formol neutro tamponado al 10%. Se recomienda el uso de al menos 4 veces el volumen de la pieza (31).
No deben utilizarse fijadores diferentes al formol neutro tamponado al 10%, ya que fijadores basados en alcoholes (Z-5, Pen-Fix) pueden generar falsos positivos en inmunohistoquímica e HIS. Así mismo, fijadores como el Bouin o el Zenker pueden imposibilitar el estudio ulterior por HIS.
El tiempo óptimo de fijación es de entre 24 y 48 horas. No obstante, se considera que para una punción biopsia pueden bastar con entre 6 y 8 h de fijación.
Se considera que un defecto de fijación es más crítico que la sobrefijación en la evaluación del estudio de HER2. Muestras pequeñas fijadas menos de 6 horas no deben utilizarse ni para estudios de IHQ ni de HIS. Muestras de piezas fijadas menos de 24 o más 48 horas pueden dar falsos negativos.
No son recomendables los métodos de procesamiento rápido basados en el uso de microondas.
No se recomienda la determinación de HER2 en tejidos decalcificados, ya que su uso no ha sido validado.
Inclusión en parafina y microtomía
Para un adecuado procesamiento, se recomienda incluir bloques de entre 1 y 1,5 cm de lado y 0,2 cm de espesor.
Se recomienda la conservación de los bloques de parafina a temperatura ambiente (20-25 °C).
Las técnicas de determinación de HER2 se realizarán en secciones recientes de entre 3 y 5 micras depositadas sobre portas tratados que impidan su despegamiento durante el procesamiento posterior.
Se recomienda el secado de las portas a 60°C durante 1 h o toda la noche a 37°C antes de la realización de la técnica de determinación de HER2.
No se utilizarán secciones almacenadas por más de 6 semanas si la determinación de HER2 se hace mediante inmunohistoquímica, ni por más de seis meses si la determinación se hace mediante hibridación in situ, ya que existe una mayor probabilidad de falsos negativos en ambos casos.
Siempre que se prevea que las determinaciones se harán después de dos semanas de efectuada la sección, se recomienda que dichas secciones sean almacenadas previamente parafinadas. En estos casos, se requiere una desparifinación más rigurosa (doble de tiempo del habitual) cuando se efectúe la técnica de determinación de HER2.
RECOMENDACIONES PARA LA DETERMINACIÓN IMUNOHISTOQUÍMICA DE HER2
Método
Se recomienda el empleo de kits diagnósticos certificados por FDA y/o agencia europea, con previa validación en el laboratorio. Esta validación se podrá realizar con 25 casos positivos y negativos, cotejando los resultados con un centro de referencia.
El uso de kits estandarizados requiere seguir estrictamente las instrucciones del fabricante, sin introducir modificación alguna.
El empleo de métodos no estandarizados exige una validación inicial más rigurosa. Se emplearán al menos 50 casos, la mitad de ellos inequívocamente positivos y la otra mitad negativos. La concordancia con el centro de referencia debe ser al menos del 95%. Cualquier modificación al método debe ser de nuevo validada.
Se aconseja agrupar casos para realizar la prueba (al menos 4), al objeto de disponer de suficientes controles de líneas celulares del kit y para que los propios casos analizados nos puedan servir de control positivo.
El número de pruebas anuales considerado óptimo para garantizar la suficiencia técnica del laboratorio es de 250.
Controles
Con cada batería deben emplearse los controles de líneas celulares proporcionados con el kit. Se recomienda también el empleo de controles propios con las condiciones de fijación y procesamiento del laboratorio. Debe emplearse un caso con inmunotinción débil-moderada (2+) que nos permita detectar fácilmente ligeras pérdidas de sensibilidad. Este control, adecuadamente validado, es obligatorio siempre que se utilicen métodos propios del laboratorio al no disponer del control de líneas celulares proporcionado por el kit diagnóstico.
Causas de rechazo de la prueba
No se considerará una prueba adecuada para la evaluación de la expresión de HER2 cuando no se alcancen los requerimientos preanalíticos (fijación) y analíticos (microtomía, immunotinción) reseñados previamente (tabla 3). Además, se rechazará la prueba cuando ocurran alguna de las siguientes circunstancias: resultados insatisfactorios en los controles; ausencia de componente infiltrante en la sección y tinción intensa y extensa de membrana en ductos o acinos normales (la tinción débil y focal no excluye ni hace modificar la valoración).

Valoración de los resultados
La interpretación de los resultados debe realizarla un patólogo. La evaluación debe hacerse exclusivamente en el componente infiltrante y se valorará únicamente la tinción de membrana (tabla 4).

Se considerará un resultado negativo (0/1+) en ausencia de tinción de membrana o tinción en menos del 10% de las células (0), o si la tinción de membrana es débil e incompleta en más del 10% de las células (1+).
Se considerará un resultado positivo (3+) cuando exista tinción de membrana completa e intensa en más del 30% de las células (7,8).
Se considerará un resultado borderline (2+) cuando haya tinción completa de membrana, débil o moderada, en más del 10% de las células o tinción completa e intensa en 10-30% de las células.
Conviene insistir en que si la mayor parte de las células muestran tinción incompleta de membrana, pero se observan también células con tinción completa y representan más del 10%, pero menos del 30%, el resultado es 2+.
Se deberían incluir en este grupo (2+), a pesar de que no figura expresamente en las guías internacionales, aquellos casos de interpretación difícil por artefactos leves de fijación o ligero sobre-desenmascaramiento con discreta tinción de epitelio mamario normal y también aquellos en los que hay tinción intensa aunque no completa de membrana.
Como norma general, en caso de duda sobre la idoneidad de la técnica IHQ, se debe realizar una técnica de HIS.
Revisar el resultado si se obtiene un resultado positivo en carcinomas bien diferenciados (32), carcinomas mucinosos, carcinomas tubulares o carcinomas lobulillares (se exceptúa el lobulillar pleomórfico), o un resultado negativo en enfermedad de Paget o carcinomas inflamatorios (33).
Al final de cada año los laboratorios deben calcular el porcentaje de casos correspondiente a cada una de las puntuaciones (0, 1+, 2+ y 3+), para confirmar si sus resultados se ajustan a los obtenidos en las grandes series. En este sentido, una revisión de más de 17.000 casos del año 2007 en el Reino Unido demostró los siguientes porcentajes medios para las diferentes categorías de expresión: 41% (0), 28% (1+), 20% (2+), 11% (3+) (27). Además, se observó amplificación en el 19% de los casos 2+, lo que supuso que un 15% de carcinomas de mama fueron elegibles para tratamiento con traztuzumab. Aunque diferentes series previas han publicado porcentajes mas altos de positividad, ello se debe a que la mayor parte de las mismas han analizado carcinomas de mama metastáticos en los que la proporción de carcinomas HER2 positivos es probablemente mayor.
Personal
El número de técnicos de laboratorio que realicen la prueba y el número de patólogos que la interpreten debe ser el mínimo posible, a fin de asegurar una adecuada experiencia.
Tanto técnicos como patólogos deben haber seguido un periodo de entrenamiento. Periódicamente validarán su capacitación en sesiones de trabajo dedicadas al efecto.
Informe
Aunque el informe se adaptará a los distintos sistemas de información utilizados en los distintos hospitales, debe incluir, como mínimo, los datos que figuran en la tabla 5.

Aunque no es imprescindible indicar en el informe diagnóstico el patrón de tinción específico en cada caso, ya que está implícito en la interpretación final de los resultados, se recomienda que se haga constar si existe heterogeneidad de expresión al menos en aquellos casos con tinción intensa y completa de membrana que no llega al 30%, y que por tanto son evaluados como 2+.
Se recomienda que se indique claramente en el informe si el método está aprobado por la FDA y que se siguen rigurosamente las recomendaciones del fabricante. En caso de métodos no aprobados por la FDA o métodos aprobados por esta agencia que han sido modificados por el laboratorio, se recomienda que se indique explícitamente en el informe que los cambios han sido validados adecuadamente.
Es también de interés incluir en el informe una nota que indique, en su caso, que el laboratorio participa en programas de garantía de calidad externos (SEAP, UK NEQAS, NordiQC, etc) o si ha sido certificado o acreditado en los procedimientos referentes a la determinación de HER2.
RECOMENDACIONES PARA LA DETERMINACIÓN DE HER2 MEDIANTE HIBRIDACIÓN IN SITU
Método
Se recomienda el empleo de kits diagnósticos certificados por FDA y/o agencia europea, con previa validación en el laboratorio al implementar la técnica. Esta validación se podrá realizar con 25 casos positivos y negativos, cotejando los resultados con un centro de referencia, y obteniendo una concordancia de al menos el 95%.
Cuando un laboratorio validado para la realización de FISH incorpora otra técnica de hibridación in situ para el diagnóstico, como CISH, puede realizar una validación interna en el laboratorio comparando la nueva técnica frente a FISH con la que se deberá alcanzar un 95% de concordancia.
El uso de kits estandarizados requiere seguir estrictamente las instrucciones del fabricante, sin introducir modificación alguna.
Es altamente recomendable el uso de kits que incluyan una sonda centromérica, con el objetivo de diagnosticar adecuadamente los carcinomas de mama polisómicos.
El número de pruebas anuales considerado óptimo para garantizar la suficiencia técnica del laboratorio es de 100.
Controles
Con técnicas de HIS, el caso a estudio sirve de control al presentar siempre señales, tanto en las células tumorales como en las normales acompañantes (linfocitos, fibroblastos, mama normal, etc). No obstante, el empleo de un control propio con las condiciones de fijación y procesamiento del laboratorio nos ayudará a interpretar si los casos con ausencia de hibridación se deben a problemas de la técnica o de la propia muestra en estudio.
Causas de rechazo de la prueba
No se considerará una prueba adecuada para la evaluación del número de copias del gen HER2 cuando no se alcancen los requerimientos preanalíticos (fijación) y analíticos (microtomía, inmunotinción) reseñados. Además cuando exista ausencia de componente infiltrante en la sección o presencia exclusivamente de un carcinoma infiltrante tan pequeño que sería difícilmente evaluable con el microscopio de fluorescencia (<20 células), en los casos en los que se realice FISH (tabla 3).
Valoración de los resultados
La interpretación de los resultados debe realizarla un patólogo. Si la lectura la realiza otra persona es imprescindible la coordinación y validación de la interpretación con un patólogo.
La lectura debe hacerse exclusivamente en el componente infiltrante, evaluando al menos 20 células, en al menos dos áreas tumorales distintas. Cuando se realice como técnica de hibridación in situ FISH, debido a la dificultad de evaluación en campo oscuro, se recomienda:
a) Antes de realizar la técnica un patólogo seleccionará un área de carcinoma infiltrante de al menos 1 cm cuadrado en un corte de HE, evitando en lo posible la interposición de carcinoma in situ o las zonas de necrosis. Dicha área será la seleccionada para la hibridación y como tal se marcará con un lápiz de diamante o rotulador indeleble en el reverso del corte de FISH.
b) Antes y durante la visualización de la técnica hay que revisar el corte de HE con el fin de familiarizarnos con la preparación y asegurarnos de que la lectura en fluorescencia corresponde con un carcinoma infiltrante y no con un carcinoma in situ o con células no neoplásicas (ductos normales, linfocitos, etc.).
c) El seguimiento de lo expuesto en los apartados a y b evitará la principal causa de falsos positivos y falsos negativos de la técnica de FISH.
La evaluación de la técnica de HIS cuando se utilice doble sonda se realizará (ya sea mediante FISH o CISH de doble color) según los siguientes criterios (Tabla 6):

1. Se considerará un resultado no amplificado cuando la ratio de HIS (señales del gen HER2 frente a señales del cromosoma 17) sea menor de 1,8.
2. Se considerará un resultado amplificado cuando la ratio de HIS (señales del gen HER2 frente a señales del cromosoma 17) sea mayor de 2,2.
3. Se considerará un resultado borderline cuando la ratio de HIS (señales del gen HER2 frente a señales del cromosoma 17) esté entre 1,8 y 2,2. En estos casos se recomienda (tabla 7):

a) Evaluar un mayor número de núcleos (n = 40 ó 60) o que un segundo observador realice la visualización sobre un idéntico número de células. Si la ratio es entonces mayor o igual a 2, el caso se informará como borderline amplificado. Si la ratio es menor de 2, el caso se informará como borderline no amplificado.
b) Aunque este proceder resolverá la gran mayoría de los casos borderline, si la duda persiste es sensato proceder a repetir la técnica, preferiblemente (a) en una sección distinta o (b) en la pieza quirúrgica si se realizó el HIS sobre una biopsia (34).
4. Se considerará un resultado como polisomía cuando el número de señales del centrómero 17 por núcleo sea ≥3 (7,8) y como monosomía cuando sea <1,5 (35). La monosomía 17 puede originar falsos positivos en la interpretación cuando se emplea doble sonda. Así, en algunos casos con monosomía 17 es evidente que la relación HER2/CEN17 ≥2 es causada por la existencia de una única copia del centrómero 17 y dos copias del gen HER2, por lo que estos casos no deberían interpretarse como amplificados (36).
5. Se considerará un resultado como no interpretable si ocurre al menos una de las siguientes circunstancias:
a) No hay presencia de señales de una u otra sonda en al menos 20 células.
b) Si estas señales son débiles o inexistentes en más del 25% de las células.
c) No es posible valorar como mínimo dos áreas diferentes de carcinoma infiltrante.
d) Los controles no muestran el resultado esperado.
Para la evaluación de los resultados cuando se utilicen técnicas de HIS fluorescente con sólo sonda del gen HER2 se aplicarán los siguientes criterios:
1. Se considerará un resultado no amplificado cuando se observen <4 señales.
2. Se considerará un resultado amplificado cuando se observen >6 señales.
3. Se considerará un resultado borderline cuando se observen entre 4 y 6 señales. En estos casos se recomienda la cuantificación de un mayor número de células tumorales o, al igual que en la HIS con doble sonda, sopesar repetir la técnica en a) una sección distinta o (b) en la pieza quirúrgica si se realizó el HIS sobre una biopsia.
Para la evaluación de los resultados cuando se utilicen técnicas de HIS con revelado cromogénico (CISH), con sólo sonda del gen HER2, se aplicarán los siguientes criterios (37):
1. Se considerará un resultado amplificado cuando se observen >10 señales de hibridación o agregados gruesos de señales en más de 50% de células problema.
2. Se considerará un resultado no amplificado cuando se observen 1-5 señales de hibridación en más del 50% de células (entre 3 y 5 señales suele corresponder a polisomía para el cromosoma 17, aunque sin recomendarse su confirmación).
3. Cuando se observen entre 6 y 10 señales de hibridación o agregados discretos de señales en más del 50%, se practicará determinación con sonda CEN17 y se considerará amplificado si el promedio de señales CEN17/núcleo es 2 (disomía) y no amplificado-polisomía si el promedio de señales CEN17/núcleo es ≥3. En este tercer grupo de resultados, puede también contemplarse como alternativa la posibilidad de realizar técnica de HIS fluorescente o CISH con doble sonda.
Personal
El número de técnicos de laboratorio que realicen la prueba y el número de patólogos que la interpreten debe ser el mínimo posible, a fin de asegurar una adecuada experiencia.
Tanto técnicos como patólogos deben haber seguido un periodo de entrenamiento. Periódicamente validarán su capacitación en sesiones de trabajo dedicadas al efecto.
Informe
Aunque el informe se adaptará a los distintos sistemas de información utilizados en los distintos hospitales, debe incluir, como mínimo, los datos que se presentan en la tabla 8. Es también de interés incluir en el informe una nota que indique, en su caso, que el laboratorio participa en programas de garantía de calidad externos (SEAP, UK NEQAS, NordiQC, etc) o si ha sido certificado o acreditado en los procedimientos referentes a la determinación de HER2.

ALGORITMO PARA LA DETERMINACIÓN DE HER2
Se propone el algoritmo representado en la figura 3 como el más aceptado en la comunidad científica.
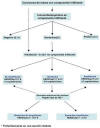
Fig. 3:
Algoritmo para la determinación de HER2 en cáncer de mama.
En casos en que se plantee alguna duda entre 1+ y 2+ o entre 2+ y 3+ se recomienda la realización de HIS. Tal como se ha comentado anteriormente, en todos los casos en los que el procesamiento del tejido no haya sido el óptimo y cuando sólo se dispone de muestra citológica se recomienda, así mismo, realizar HIS. Finalmente, se admite la posibilidad alternativa de realizar directamente una técnica de HIS para la valoración inicial de las muestras.
CONTROL DE CALIDAD INTERNO
La adecuada determinación de HER2 requiere seguir estrictas normas de calidad en los laboratorios. El control de calidad interno debe incluir aspectos tales como la estandarización de los procedimientos (incluyendo el procesamiento de los tejidos y el procedimiento específico de determinación de HER2). Para ello, se recomienda tener documentada la estructura, organización y funcionamiento del laboratorio, así como todos los procedimientos en forma de protocolos normalizados de trabajo (PNT).
Así mismo, un adecuado control de calidad interno requiere la validación del método de HER2 empleado, siendo de especial importancia tener documentado los procedimientos de validación efectuados cuando se realizan modificaciones del método de determinación. Otros elementos a tener en cuenta son la correcta elección e interpretación de los controles y la capacitación y formación del personal técnico y facultativo implicado en la realización e interpretación de las técnicas, en los términos que han sido referidos en las secciones previas.

CONTROL DE CALIDAD EXTERNO
Según los datos observados en el Programa de Garantía de Calidad de la SEAP, que han sido mencionados anteriormente, parece necesario y conveniente que los centros en los que se realiza la técnica de inmunohistoquímica y/o FISH/CISH, para detección de sobreexpresión de la proteína HER2 y valoración de la amplificación de dicho gen, participen en programas de garantía de calidad externos, para control de las fases previa al procesamiento y de procesamiento técnico, dada la importancia de las mismas ya que condiciona la valoración de los resultados y por tanto el tratamiento que se puede ofrecer a las pacientes.
En todas las publicaciones de consenso sobre la determinación de HER2 (7,8,25,27) se hace notoria la necesidad y en algunos casos la obligación (UK y Canadá) de participar en programas externos de garantía de calidad para mantener la acreditación de los laboratorios para realizar dichas técnicas. Desde esta guía de consenso se aconseja la participación en programas de garantía de calidad con una periodicidad bianual y considerar como resultados satisfactorios de buen funcionamiento de la técnica cuando el 90% de los resultados sean óptimos.
Los programas de garantía de calidad internaciones más conocidos son el UK NEQAS (www.ukneqas.org.uk) y NordiQC (www.nordqc.org) y nuestro país el programa de garantía de calidad de la SEAP (www.seap.es).
AGRADECIMIENTOS
A Roche Farma por el apoyo logístico prestado para las reuniones del grupo de consenso.
A todo el personal de los Centros de Referencia que han participado en la determinación de HER2:
Servicio de Anatomía Patológica. Corporació Sanitària Parc Taulí. Sabadell. Barcelona.
Servicio de Análisis Genéticos. Departamento de Genética. Universidad de Navarra. Pamplona.
Servicio de Anatomía Patológica. Hospital Universitario Virgen de la Nieves. Granada.
Servicio de Anatomía Patológica. Hospital del Mar. Barcelona.
Departamento de Ciencias Morfológicas USC - Servicio de Anatomía Patológica Hospital Clínico Universitario de Santiago. Santiago de Compostela.
Servicio de Anatomía Patológica. Hospital Clínico San Carlos. Madrid.
Servicio de Anatomía Patológica. Hospital Universitario 12 de Octubre. Madrid.
Servicio de Anatomía Patológica. Hospital General Universitario Valle de Hebrón. Barcelona.
Servicio de Anatomía Patológica. Hospital Universitario La Fe. Departamento Universitario de Patología, Universidad de Valencia.
BIBLIOGRAFÍA
Akiyama T, Sudo C, Ogawara H, Toyoshima K, Yamamoto T. The product of the human c-erbB-2 gene: a 185-kilodalton glycoprotein with tyrosine kinase activity. Science 1986; 232: 1644-6.
Yarden Y. Biology of HER2 and its importance in breast cancer. Oncology 2001; 61 Suppl 2: 1-13.
Yarden Y. The EGFR family and its ligands in human cancer. signalling mechanisms and therapeutic opportunities. Eur J Cancer 2001; 37 Suppl 4: S3-8.
Rubin I, Yarden Y. The basic biology of HER2. Ann Oncol 2001; 12 Suppl 1: S3-8.
Slamon DJ, Clark GM, Wong SG, Levin WJ, Ullrich A, McGuire WL. Human breast cancer: correlation of relapse and survival with amplification of the HER-2/neu oncogene. Science 1987; 235: 177-82.
Ross JS, Fletcher JA. The HER-2/neu Oncogene in Breast Cancer: Prognostic Factor, Predictive Factor, and Target for Therapy. Oncologist 1998; 3: 237-52.
Wolff AC, Hammond ME, Schwartz JN, Hagerty KL, Allred DC, Cote RJ, Dowsett M, Fitzgibbons PL, Hanna WM, Langer A, McShane LM, Paik S, Pegram MD, Perez EA, Press MF, Rhodes A, Sturgeon C, Taube SE, Tubbs R, Vance GH, van de Vijver M, Wheeler TM, Hayes DF. American Society of Clinical Oncology/College of American Pathologists Guideline Recommendations for Human Epidermal Growth Factor Receptor 2 Testing in Breast Cancer. Arch Pathol Lab Med 2007; 131: 18.
Wolff AC, Hammond ME, Schwartz JN, Hagerty KL, Allred DC, Cote RJ, Dowsett M, Fitzgibbons PL, Hanna WM, Langer A, McShane LM, Paik S, Pegram MD, Perez EA, Press MF, Rhodes A, Sturgeon C, Taube SE, Tubbs R, Vance GH, van de Vijver M, Wheeler TM, Hayes DF. American Society of Clinical Oncology/College of American Pathologists guideline recommendations for human epidermal growth factor receptor 2 testing in breast cancer. J Clin Oncol 2007; 25: 118-45.
Baselga J, Tripathy D, Mendelsohn J, Baughman S, Benz CC, Dantis L, Sklarin NT, Seidman AD, Hudis CA, Moore J, Rosen PP, Twaddell T, Henderson IC, Norton L. Phase II study of weekly intravenous recombinant humanized anti-p185HER2 monoclonal antibody in patients with HER2/neu-overexpressing metastatic breast cancer. J Clin Oncol 1996; 14: 737-44.
Slamon DJ, Leyland-Jones B, Shak S, Fuchs H, Paton V, Bajamonde A, Fleming T, Eiermann W, Wolter J, Pegram M, Baselga J, Norton L. Use of chemotherapy plus a monoclonal antibody against HER2 for metastatic breast cancer that overexpresses HER2. N Engl J Med 2001; 344: 783-92.
Cobleigh MA, Vogel CL, Tripathy D, Robert NJ, Scholl S, Fehrenbacher L, Wolter JM, Paton V, Shak S, Lieberman G, Slamon DJ. Multinational study of the efficacy and safety of humanized anti-HER2 monoclonal antibody in women who have HER2-overexpressing metastatic breast cancer that has progressed after chemotherapy for metastatic disease. J Clin Oncol 1999; 17: 2639-48.
Romond EH, Perez EA, Bryant J, Suman VJ, Geyer CE, Jr., Davidson NE, Tan-Chiu E, Martino S, Paik S, Kaufman PA, Swain SM, Pisansky TM, Fehrenbacher L, Kutteh LA, Vogel VG, Visscher DW, Yothers G, Jenkins RB, Brown AM, Dakhil SR, Mamounas EP, Lingle WL, Klein PM, Ingle JN, Wolmark N. Trastuzumab plus adjuvant chemotherapy for operable HER2-positive breast cancer. N Engl J Med 2005; 353: 1673-84.
Joensuu H, Kellokumpu-Lehtinen PL, Bono P, Alanko T, Kataja V, Asola R, Utriainen T, Kokko R, Hemminki A, Tarkkanen M, Turpeenniemi-Hujanen T, Jyrkkio S, Flander M, Helle L, Ingalsuo S, Johansson K, Jaaskelainen AS, Pajunen M, Rauhala M, Kaleva-Kerola J, Salminen T, Leinonen M, Elomaa I, Isola J. Adjuvant docetaxel or vinorelbine with or without trastuzumab for breast cancer. N Engl J Med 2006; 354: 809-20.
Piccart-Gebhart MJ, Procter M, Leyland-Jones B, Goldhirsch A, Untch M, Smith I, Gianni L, Baselga J, Bell R, Jackisch C, Cameron D, Dowsett M, Barrios CH, Steger G, Huang CS, Andersson M, Inbar M, Lichinitser M, Lang I, Nitz U, Iwata H, Thomssen C, Lohrisch C, Suter TM, Ruschoff J, Suto T, Greatorex V, Ward C, Straehle C, McFadden E, Dolci MS, Gelber RD. Trastuzumab after adjuvant chemotherapy in HER2-positive breast cancer. N Engl J Med 2005; 353: 1659-72.
Untch M, Gelber RD, Jackisch C, Procter M, Baselga J, Bell R, Cameron D, Bari M, Smith I, Leyland-Jones B, de Azambuja E, Wermuth P, Khasanov R, Feng-Yi F, Constantin C, Mayordomo JI, Su CH, Yu SY, Lluch A, Senkus-Konefka E, Price C, Haslbauer F, Suarez Sahui T, Srimuninnimit V, Colleoni M, Coates AS, Piccart-Gebhart MJ, Goldhirsch A. Estimating the magnitude of trastuzumab effects within patient subgroups in the HERA trial. Ann Oncol 2008; 19: 1090-6.
Slamon DJ, Eiermann W, Robert NJ, al. e. Phase III randomized trial comparing doxorubicin and cyclophosphamide followed by docetaxel (ACT) with doxorubicin and cyclphosphamide followed by docetaxel and trastuzumab (ACTH) with docetaxel, carboplatin and trastuzumab (TCH) in HER2 positive early breast cancer patients: BCIRG 006 study. Breast Cancer Res Treat 2005; 94: supp1; abstr 1.
Dawood S, Gonzalez-Angulo AM, Peintinger F, Broglio K, Symmans WF, Kau SW, Islam R, Hortobagyi GN, Buzdar AU. Efficacy and safety of neoadjuvant trastuzumab combined with paclitaxel and epirubicin: a retrospective review of the M. D. Anderson experience. Cancer 2007; 110: 1195-200.
Geyer CE, Forster J, Lindquist D, Chan S, Romieu CG, Pienkowski T, Jagiello-Gruszfeld A, Crown J, Chan A, Kaufman B, Skarlos D, Campone M, Davidson N, Berger M, Oliva C, Rubin SD, Stein S, Cameron D. Lapatinib plus capecitabine for HER2-positive advanced breast cancer. N Engl J Med 2006; 355: 2733-43.
Von Minckwitz G, Zielinski C, Maarteense E, al e. Capecitabine vs. capecitabine + trastuzumab in patients with HER2-positive metastatic breast cancer progressing during trastuzumab treatment: The TBP phase III study (GBG 26/BIG 3-05). J Clin Oncol 2008; 26: 26 (May 20 suppl; abstr 1025).
Tan-Chiu E, Yothers G, Romond E, Geyer CE, Jr., Ewer M, Keefe D, Shannon RP, Swain SM, Brown A, Fehrenbacher L, Vogel VG, Seay TE, Rastogi P, Mamounas EP, Wolmark N, Bryant J. Assessment of cardiac dysfunction in a randomized trial comparing doxorubicin and cyclophosphamide followed by paclitaxel, with or without trastuzumab as adjuvant therapy in node-positive, human epidermal growth factor receptor 2-overexpressing breast cancer: NSABP B-31. J Clin Oncol 2005; 23: 7811-9.
Perez EA, Suman VJ, Davidson NE, Sledge GW, Kaufman PA, Hudis CA, Martino S, Gralow JR, Dakhil SR, Ingle JN, Winer EP, Gelmon KA, Gersh BJ, Jaffe AS, Rodeheffer RJ. Cardiac safety analysis of doxorubicin and cyclophosphamide followed by paclitaxel with or without trastuzumab in the North Central Cancer Treatment Group N9831 adjuvant breast cancer trial. J Clin Oncol 2008; 26: 1231-8.
Paik S, Bryant J, Tan-Chiu E, Romond E, Hiller W, Park K, Brown A, Yothers G, Anderson S, Smith R, Wickerham DL, Wolmark N. Real-world performance of HER2 testing–National Surgical Adjuvant Breast and Bowel Project experience. J Natl Cancer Inst 2002; 94: 852-4.
Reddy JC, Reimann JD, Anderson SM, Klein PM. Concordance between central and local laboratory HER2 testing from a community-based clinical study. Clin Breast Cancer 2006; 7: 153-7.
Hofmann M, Stoss O, Gaiser T, Kneitz H, Heinmoller P, Gutjahr T, Kaufmann M, Henkel T, Ruschoff J. Central HER2 IHC and FISH analysis in a trastuzumab (Herceptin) phase II monotherapy study: assessment of test sensitivity and impact of chromosome 17 polysomy. J Clin Pathol 2008; 61: 89-94.
Hanna W, O’Malley F P, Barnes P, Berendt R, Gaboury L, Magliocco A, Pettigrew N, Robertson S, Sengupta S, Tetu B, Thomson T. Updated recommendations from the Canadian National Consensus Meeting on HER2/neu testing in breast cancer. Curr Oncol 2007; 14: 149-53.
Dowsett M, Hanby AM, Laing R, Walker R. HER2 testing in the UK: consensus from a national consultation. J Clin Pathol 2007; 60: 685-9.
Walker RA, Bartlett JMS, Dowsett M, Ellis IO, Hanby AM, Jasani B, Miller K, Pinder SE. HER2 testing in the UK: further update to recommendations. J Clin Pathol 2008; 61: 818-24.
Gancberg D, Di Leo A, Cardoso F, Rouas G, Pedrocchi M, Paesmans M, Verhest A, Bernard-Marty C, Piccart MJ, Larsimont D. Comparison of HER-2 status between primary breast cancer and corresponding distant metastatic sites. Ann Oncol 2002; 13: 1036-43.
Kuukasjarvi T, Kononen J, Helin H, Holli K, Isola J. Loss of estrogen receptor in recurrent breast cancer is associated with poor response to endocrine therapy. J Clin Oncol 1996; 14: 2584-9.
Cottu PH, Asselah J, Lae M, Pierga JY, Dieras V, Mignot L, Sigal-Zafrani B, Vincent-Salomon A. Intratumoral heterogeneity of HER2/neu expression and its consequences for the management of advanced breast cancer. Ann Oncol 2008; 19: 595-7.
Werner M, Chott A, Fabiano A, Battifora H. Effect of formalin tissue fixation and processing on immunohistochemistry. Am J Surg Pathol. 2000; 24: 1016-9.
Haines GK III, Wiley E, Susnik B, Apple SK, Frkovic-Grazio S, Reyes C, Goldstein LC, Dadmanesh F, Gown AM, Nadji M, Bracko M, Tavassoli FA. HER2 in well differentiated breast cancer: is testing necessary. Breast Cancer Res Treat 2008; 112: 551-6.
Bilous M, Dowsett M, Hanna W, Isola J, Lebeau A, Moreno A, Penault-Llorca F, Rüschoff J, Tomasic G, van de Vijver M. Current perspectives on HER2 testing: a review of National Testing Guidelines. Mod Pathol 2003; 16: 173-82.
Striebel JM, Bhargava R, Horbinski C, Surti U, Dabbs DJ. The equivocally amplified HER2 FISH result on breast core biopsy: indications for further sampling do affect patient management. Am J Clin Pathol. 2008; 129: 383-90.
Ma Y, Lespagnard L, Durbecq V, Paesmans M, Desmedt C, Gomez-Galdon M, Veys I, Cardoso F, Sotiriou C, Di Leo A, Piccart MJ, Larsimont D. Polysomy 17 in HER-2/neu status elaboration in breast cancer: effect on daily practice. Clin Cancer Res 2005; 11: 4393-9.
Persons DL, Tubbs RR, Cooley LD, Dewald GW, Dowling PK, Du E, Mascarello JT, Rao KW, Wilson KS, Wolff DJ, Habegger-Vance G. HER-2 fluorescence in situ hybridization. Results from the Survey Program of the College of American Pathologists. Arch Pathol Lab Med 2006; 130: 325-31.
Tanner M, Gancberg D, Di Leo A, Larsimont D, Rouas G, Piccart MJ, Isola J. Chromogenic in situ hybridization:a practical alternative for fluorescence in situ hybridization to detect HER-2/neu oncogene amplification in archival breast cancer samples. Am J Pathol 2000; 157: 1467-72.